Die Neuroonkologie beschäftigt sich mit Tumoren des zentralen Nervensystems, der Hirnhäute, Hirnnerven und der peripheren Nerven.
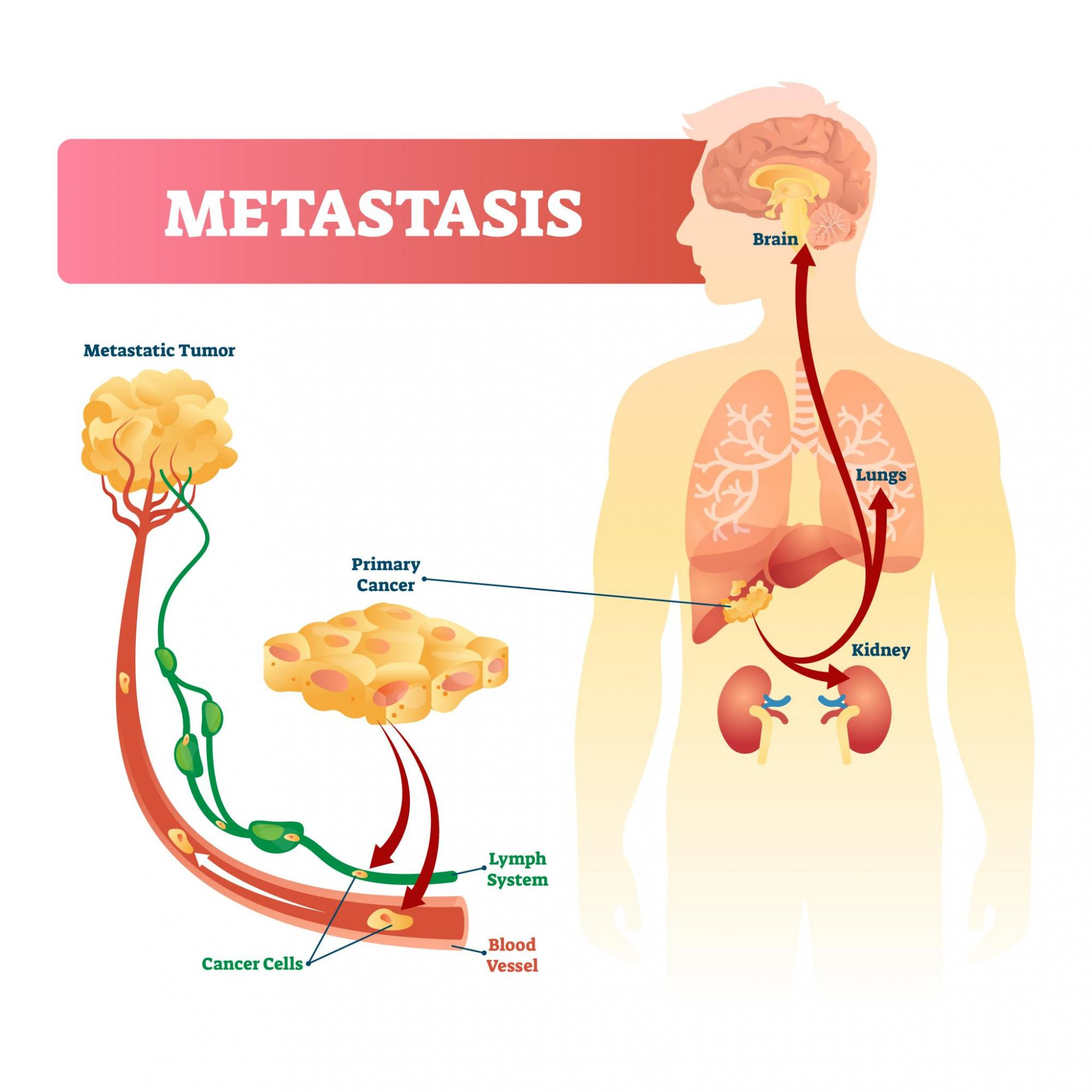
Die Tumore des zentralen Nervensystems werden entsprechend der weltweit gebräuchlichen und allgemein anerkannten WHO-Klassifikation der Hirntumore nach verschiedenen Kriterien eingeteilt und zugeordnet. Die Einteilung erfolgt erstens nach der mutmaßlichen Tumorzellenherkunft - primäre (im ZNS entstanden) oder sekundäre (Metastasen), zweitens nach dem Grad der Bösartigkeit - gutartige (benigne) oder bösartige (maligne), nach der Lokalisation - intrakranielle oder intraspinale (3%) bzw. supratentorielle und infratentorielle (in der hinteren Schädelgrube).und letztens auch nach molekularen Eigenschaften (Gene, Gen-Amplifikation, -Deletion, -Translokation etc.).
Besonders relevant sind die feingeweblichen (pathohistologischen) Merkmale der Tumore, die an Schnittpräparaten des Tumorgewebes unter dem Mikroskop bestimmt werden. Hierzu werden Tumorgewebsproben entweder im Rahmen einer offenen Operation oder durch eine stereotaktische Biopsie gewonnen und analysiert.
Zur Abklärung von Raumforderungen im Schädelinnenraum eignen sich die Computertomographie (CT) und in erster Linie die Magnetresonanztomographie (MRT).
Therapeutisch kommt im Rahmen des Interdisziplinären Tumorboards eine multimodale und individuelle Therapie, von Fall zu Fall, bestehend aus chirurgischer Resektion - Hirntumorchirurgie, Strahlen-, medikamentöse - und/oder Chemotherapie zum Einsatz.
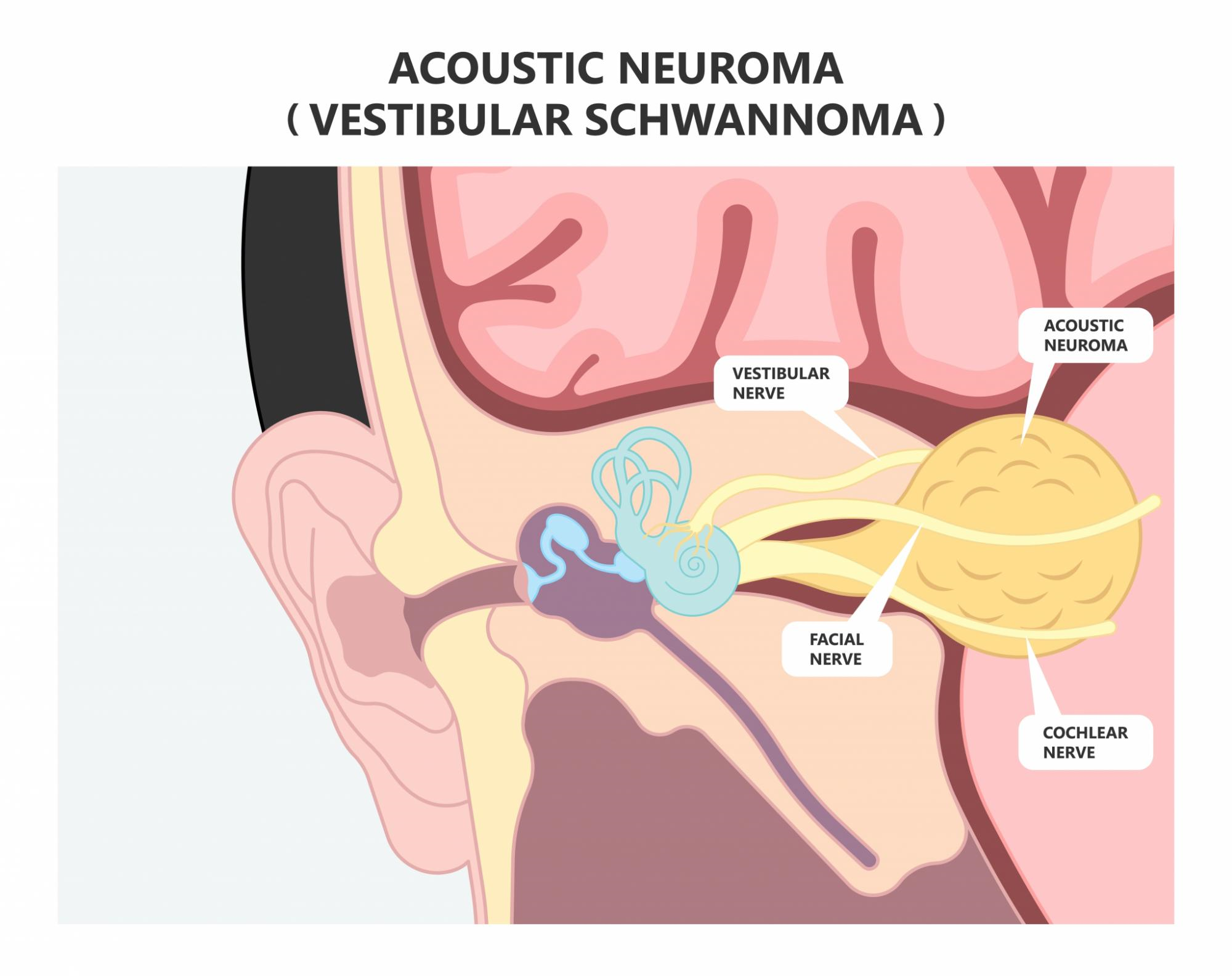
Chirurgischer Eingriff zur Entfernung eines Akustikneurinoms/Vestibularisschwannoms
(Operierender Neurochirurg: Univ.-Prof. Karl Rössler; Universitätsklinik für Neurochirurgie, 2021)
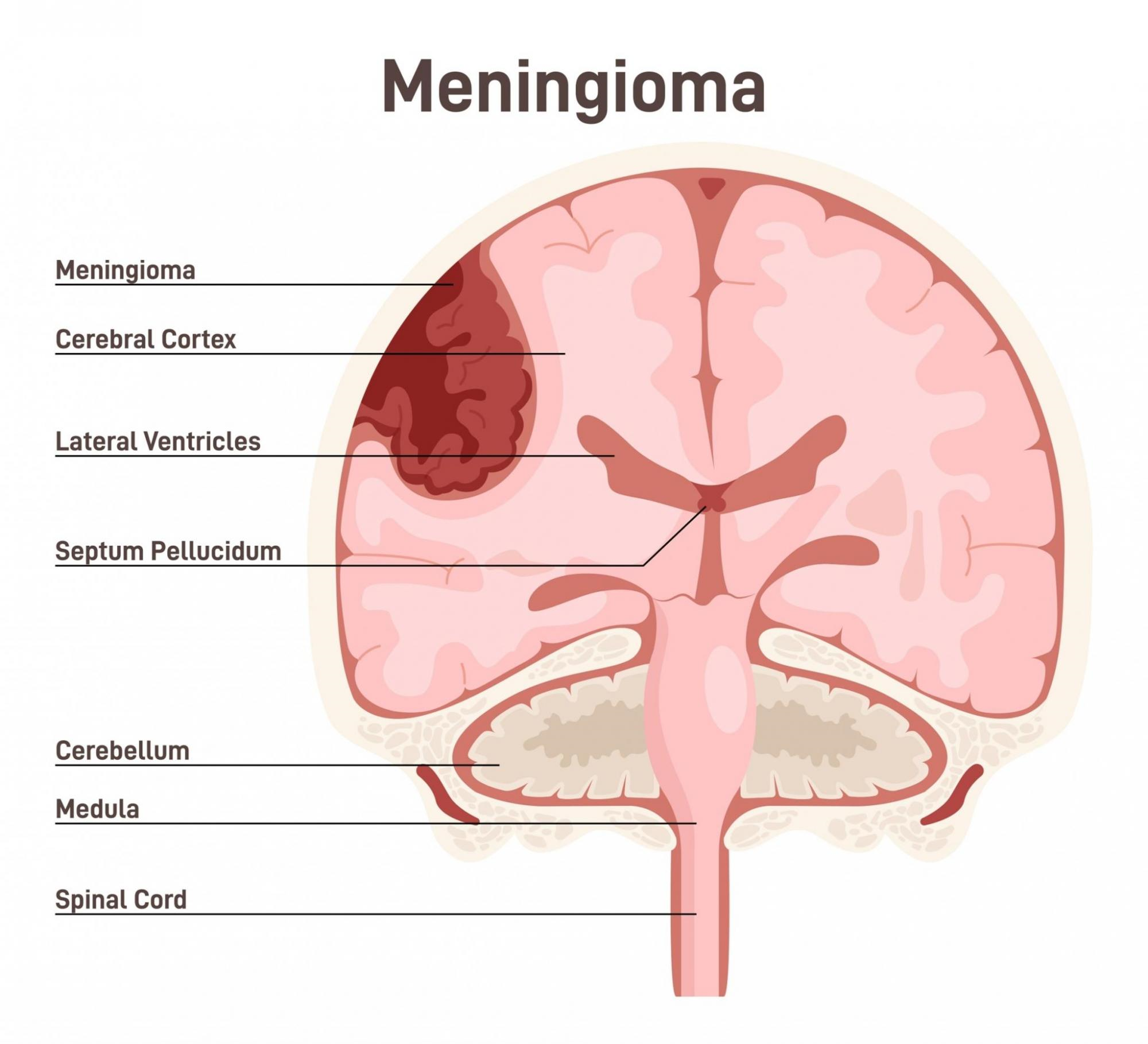
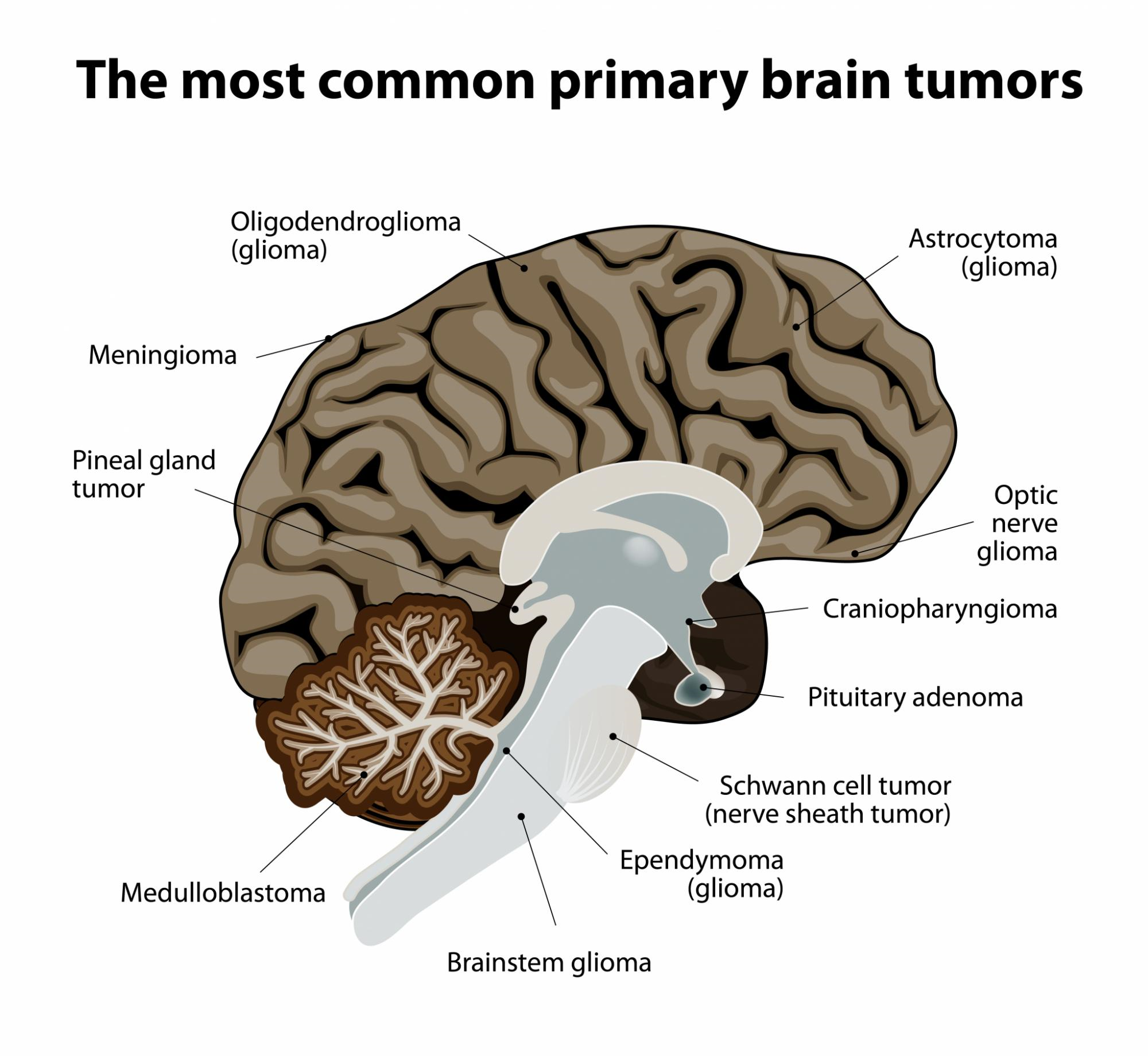
Die häufigsten Hirntumore sind:
Therapie: Hirntumorchirurgie
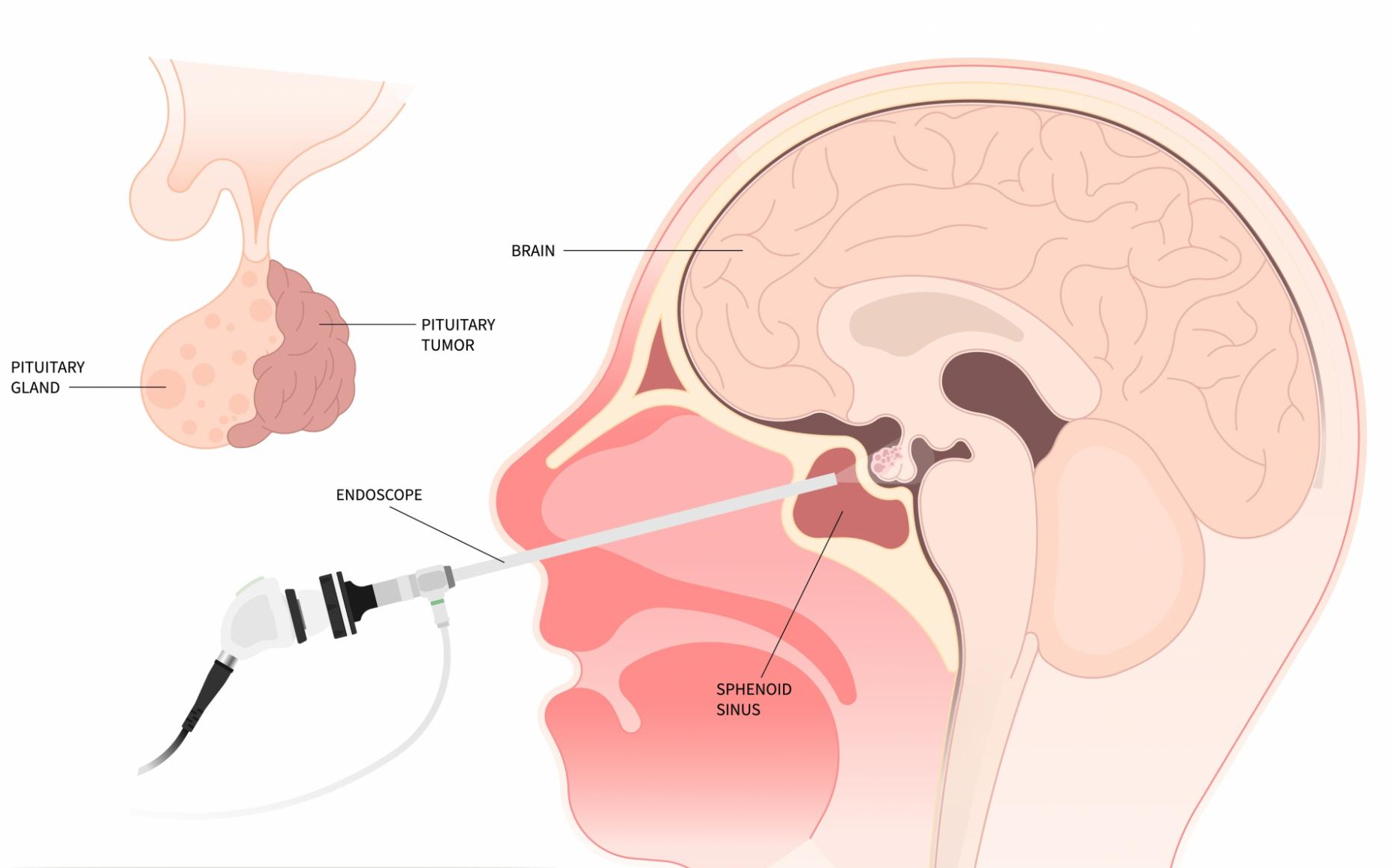
KNOSP-KLASSIFIKATION
(Prof. Dr. Engelbert Knosp – 2002–2019 Vorstand der Wiener Universitätsklinik für Neurochirurgie)
Seit 1993 wird die Knosp-Klassifikation der parasellären Ausdehnung von Hypophysenadenomen, basierend auf OP-Mikroskop-Daten, zur Einschätzung von Invasivität und Prognose international verwendet. Durch die endoskopische Operationstechnik ist nun intraoperativ eine direkte Sicht auf die mediale Wand des Sinus cavernosus möglich. Die Klassifikation wurde daher 2014 mit endoskopischen Daten ausgearbeitet und im Journal of Neurosurgery (Micko et al., 2015) publiziert.